Tout comprendre sur le diagnostic du Syndrome des Ovaires Polykystiques (SOPK)
Le diagnostic du SOPK est complexe. Au sein de l’association SOPK Europe, nous rencontrons parfois des femmes qui ont mis des années avant d’être diagnostiquées de leur SOPK, à la suite d’un long parcours.
Paradoxalement, il existe aussi des femmes pour qui le diagnostic a été réalisé de manière « hâtive », avec parfois un diagnostic qui a été posé trop tôt à l’adolescence, ou alors pire, des erreurs de diagnostic.
Avec cet article, nous souhaitons réinsister sur les différents éléments qui permettent ou non aux professionnels de santé de poser le diagnostic du SOPK.
A titre personnel, je veux également vous sensibiliser aux différents éléments qui permettent un diagnostic « dans les règles de l’Art » et vous apporter toutes les clés de compréhension pour développer votre sens critique et une « exigence légitime » vis-à-vis de vos soignants (médecin généraliste, gynécologue, sagefemme, endocrinologue, radiologue).
Cet article a été rédigé à la suite d’un entretien avec la Professeure Sophie Catteau-Jonard, médecin de la reproduction et cheffe du service gynécologie médicale du CHU de Lille
Cet article est également publié chez SOPK Europe, où je suis chargée du comité scientifique. Bonne lecture !
Si on vous diagnostiqué un Syndrome des Ovaires Polykystiques (SOPK), n’hésitez pas à prendre RDV en naturopathie pour améliorer votre hygiène de vie, en complément de votre suivi médical conventionnel.
Le SOPK un diagnostic différentiel avant tout
Avant de poser le diagnostic du SOPK, votre professionnel de santé doit avant tout s’assurer qu’il ne s’agit pas d’une autre pathologie qui ressemble au SOPK. C’est une étape indispensable dont on ne peut s’affranchir pour un diagnostic sérieux et rigoureux.
En effet, certaines pathologies peuvent être confondues avec le SOPK car elles sont, tout comme ce syndrome, responsables d’un trouble du cycle et/ou d’une hyperandrogénie avec de l’acné ou une pilosité importante (=hirsutisme), par exemple :
- Hyperprolactinémie : sécrétion accrue d’hormonale prolactine
- Aménorrhée hypothalamique ou aménorrhée centrale (souvent liée à un faible poids ou des restrictions alimentaires ou encore un excès de stress ou d’exercice physique)
- Insuffisance ovarienne prématurée
- Syndrome de Cushing : maladie des surrénales qui entraine une hypersécrétion de cortisol
- Acromégalie : maladie due à une hypersécrétion d’hormone de croissance
- Déficit en 21-hydroxylase : maladie génétique
- Hypothyroïdie sévère ou une hyperthyroïdie sévère
L’élimination des pathologies listées ci-dessus nécessite un entretien approfondi avec votre professionnel de santé ainsi qu’un bilan hormonal.
Pour toutes ces raisons, si vous avez l’impression de présenter les symptômes du SOPK, il est important que vous ne fassiez pas d’auto-diagnostic. Encore une fois, le diagnostic du SOPK est beaucoup plus complexe qu’il n’y parait car il peut être confondu avec d’autre problématiques de santé beaucoup plus graves.
Face à des symptômes évocateurs d’un SOPK, nous vous encourageons, en première intention, à prendre rdv chez votre gynécologue (qui pourra éventuellement vous réorienter si besoin) pour évoquer vos symptômes et avoir un vrai diagnostic.
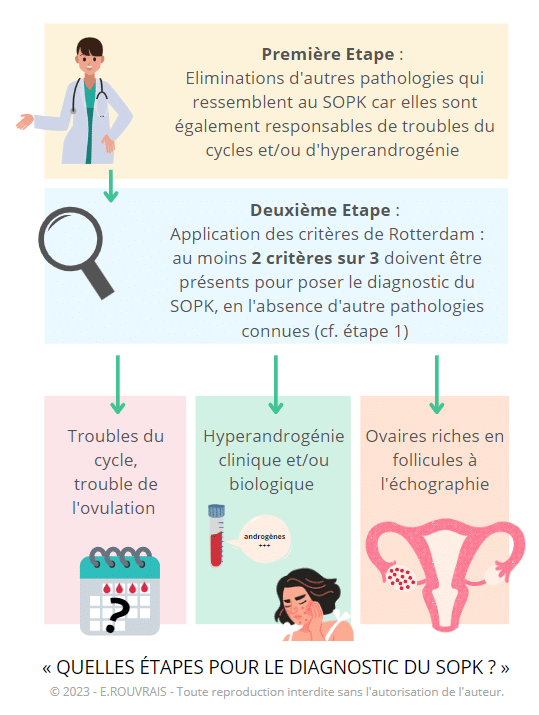
Les critères de diagnostic du SOPK
Une fois les pathologies qui ressemblent au SOPK éliminées, le professionnel de santé appliquera les critères de diagnostiques de Rotterdam.
Deux des 3 critères suivants doivent être présents, en l’absence d’autre pathologie, pour que le médecin puisse poser le diagnostic du SOPK :
- Trouble de la fonction ovulatoire, troubles du cycle : absence de règle, règles irrégulières, cycle longs, peu ou pas d’ovulation
- Hyperandrogénie clinique et/ou biologique : augmentation des hormones androgènes dépistés par une prise de sang et/ou symptômes divers : pilosité (notamment sur le visage, le thorax, les seins, le dos, les cuisses, etc.), acné, production de sébum importante, perte des cheveux (appelée alopécie androgénétique).
- Ovaires présentant de nombreux follicules, visibles lors d’une échographie : au moins 20 follicules sur l’un des deux ovaires (par voie endovaginale) et/ou un volume ovarien > 10ml (ou une surface > 5.5 cm2). Alternative à l’échographie : dosage sanguin de l’hormone antimüllérienne (AMH) relativement supérieur à la normale.
- Edit août 2023 : les critères diagnostiques du SOPK chez les femmes adultes ont été revus cette année : l’échographie peut être remplacée par le dosage de l’AMH. L’AMH est généralement deux à trois fois supérieure à la normale (supérieure à 5 ng/ml) chez les femmes atteintes de SOPK. Les nouvelles recommandations internationales sur le SOPK, publiée le 17 août 2023, sont accessibles ici.
Breaking new : des recommandations internationales devraient bientôt sortir permettant d’utiliser le dosage du taux d’AMH (Hormone Anti Müllerienne) comme critère de diagnostic, à la place de l’échographie.
Adolescence et SOPK :
Nous précisions également, qu’en principe, le diagnostic du SOPK ne peut être posé que 8 ans après les premières règles. Cela signifie, qu’en théorie, il ne peut y avoir de diagnostic affirmé du SOPK chez les jeunes filles. En effet, à l’adolescence, les cycles irréguliers, les signes d’hyperandrogénie (comme l’acné par exemple) et les ovaires riches en follicules sont relativement fréquents sans que cela soit pathologique. Il est ainsi difficile de poser un diagnostic si tôt. Le médecin peut néanmoins informer sa patiente qu’elle est peut-être « à risque de développer un SOPK » mais que pour le moment on ne peut pas encore statuer de façon certaine.
Remarque importante : si la femme ou la jeune femme n’a jamais eu ses règles (on parle d’aménorrhée primaire), il est évident qu’on ne tient pas compte de ce délai de 8 ans et qu’il est nécessaire de consulter.
Quelques exemples pour bien comprendre le diagnostic du SOPK
Exemple 1 : une femme a réalisé une échographie pelvienne et le compte rendu précise qu’elle a des ovaires riches en follicules (on parle souvent d’« ovaires OPK » à l’échographie). Cette femme a par ailleurs des cycles réguliers et aucun problème d’hyperandrogénie. Dans cet exemple, il s’agit d’ovaires riches en follicules mais pas du SOPK puisqu’un seul critère de Rotterdam est présent.
Exemple 2 : une femme présente une hyperandrogénie, avec une pilosité importante, mais des cycles réguliers et des ovaires pauvres en follicules à l’échographie. Ici, il s’agit d’une hyperandrogénie idiopathique (sans cause connue) et non d’un SOPK.
Exemple 3 : une adolescente de 16 ans a des signes d’hyperandrogénie avec de l’acné. Elle a également des cycles irréguliers et des ovaires riches en follicules. Même si ici les 3 critères de Rotterdam sont réunis, il est encore trop tôt pour « stigmatiser » cette jeune fille et lui faire porter le diagnostic du SOPK. D’ici quelques années, il se peut que l’acné ait disparue et que son cycle et son nombre de follicules se soient normalisés. Il est aussi possible que les symptômes persistent chez cette jeune femme. Quoi qu’il en soit, même si le médecin ne pose pas définitivement le diagnostic à l’adolescence, cela ne signifie qu’il ne pourra pas l’accompagner dans les symptômes qui l’handicapent le plus.
Echographie et SOPK
Nous rappelons que le diagnostic du SOPK ne repose pas sur le seul critère de l’aspect des ovaires lors de l’échographie :
- le diagnostic du SOPK est avant tout un diagnostic d’exclusion (il faut d’abord exclure d’autres maladies qui pourraient ressembler au SOPK)
- il doit ensuite s’évaluer à la lumière des 3 critères de Rotterdam.
Ainsi, le radiologue qui a réalisé votre échographie pelvienne ne peut en aucun cas poser un diagnostic du SOPK !
D’autre part, Si vous avez été adressée pour une échographie pelvienne ou échographie par voie endovaginale dans le cadre d’une recherche de SOPK, il faut attendre de votre compte rendu d’échographie un comptage du nombre de follicules et/ou une évaluation de la taille de vos ovaires (surface et/ou volume). Sinon la conclusion du compte rendu reste une « appréciation subjective » du radiologue.
Si vous devez réaliser une échographie pelvienne pour recherche de SOPK dans le cadre d’un diagnostic en cours avec votre médecin, nous vous encourageons à :
- Demander un comptage de nombre de follicules et/ou une évaluation de la taille de vos ovaires,
- Présenter l’ensemble de vos analyses à votre gynécologue, qui lui seul, pourra comparer vos résultats d’échographie et le bilan hormonal aux critères de Rotterdam et aux différentes pistes qu’il a ou non exclues.
Cas particulier : Le diagnostic du SOPK sous pilule est-il possible ?
En cas de traitement hormonal, le diagnostic du SOPK est possible si on arrive à réunir suffisamment d’éléments nécessaire, par exemple :
- La patiente avait des cycles irréguliers avant la prise de pilule (critère n°1 de Rotterdam)
- Des signes cliniques d’hyperandrogénie peuvent également être présents même sous traitement (critère n°2)
- Pour l’échographie et le dosage d’AMH, la pilule peut un peu diminuer les taux d’AMH et le nombre de follicules visibles mais s’il reste + de 20 follicules (ou une surface ovarienne >5.5cm2 et volume> 10 ml), cela représente le critère n°3
Une analyse sanguine, même sous contraceptif, permet tout de même de doser :
- la 17 OH progestérone qui permet de rechercher un bloc en 21 hydroxylase (diagnostic différentiel du SOPK)
- la TSH et la prolactine (qui participent également au diagnostic différentiel)
Les dosages hormonaux des androgènes et des hormones du cycle féminin ne seront en revanche par interprétables sous traitement.
Dans certains cas on pourra poser le diagnostic de SOPK même si la patiente est sous traitement hormonal. Dans d’autre cas, le médecin proposera un arrêter du traitement d’au moins 2 ou 3 mois pour réaliser des analyses supplémentaires.
Et après le diagnostic du SOPK ?
La vie continue ! Lorsque le diagnostic du SOPK est posé, votre professionnel de santé pourra vous proposer différentes stratégies suivants vos besoins et vos symptômes, par exemple :
- Règles hygiéno-diététiques avec une alimentation équilibrée et une activité physique régulière,
- Au cas par cas : différents traitements pour l’hyperandrogénie, l’absence de règle, les troubles de la fertilité, la résistance à l’insuline ou le diabète de type 2, etc.
Pour information : les recommandations précisent que si on vous a diagnostiqué un SOPK, la recherche d’un syndrome métabolique doit également être réalisé si vous êtes en surpoids (IMC > 25).
Pour conclure, cet article comme tous les contenus vérifiés que notre association réalise et met à votre disposition, vise à vous apporter des clés de compréhension autour de notre pathologie.
Nous espérons que ces différents éléments qui permettent de poser le diagnostic du SOPK, vous aideront à préparer votre rendez-vous médical et à vous sentir plus légitime dans ce diagnostic et vis-à-vis de vos soignants (médecin généraliste, gynécologue, sagefemme, endocrinologue, radiologue).
Il est essentiel d’être bien diagnostiquée pour ensuite avoir la meilleure prise en charge possible.
Si le sujet vous intéresse, j’ai également réalisé un live instagram avec l’association SOPK Europe, sur sur le diagnostic du SOPK, disponible en replay.
Avec l’association SOPK Europe, nous remercions chaleureusement la Professeure Sophie Catteau-Jonard, médecin de la reproduction et cheffe du service gynécologie médicale du CHU de Lille, pour sa disponibilité et sa contribution.


No Comments